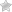Гемангиома губы — это сосудистая опухоль, которая кроме косметического дискомфорта может представлять опасность для здоровья. Под влиянием внешних факторов: травмирования или перепадов температуры — она может начать быстро разрастаться, распространяясь на слизистую рта и щёк.
Чем опасна гемангиома губы
Большие размеры разрастания гемангиомы губы будут препятствовать полноценной жизнедеятельности человека и представлять опасность для его здоровья. Чтобы предотвратить такие негативные последствия, нужно обращаться к врачу при первых признаках увеличении опухоли.
Гемангиома верхней/нижней губы у взрослых часто травмируется:
- при чистке зубов зубной щёткой;
- при приёме горячей пищи или напитков;
- под действием ультрафиолета.
Эти травмы могут нарушить целостность сосудистого образования, а, значит, привести к возможному кровотечению и заражению раны с последующим возникновением воспаления и сепсиса.
Гемангиома нижней губы у взрослых часто сопровождается отёком и болью. Появление боли сигнализирует о том, что опухоль начинает глубоко прорастать, затрагивая нервные окончания. Чаще всего сильная боль возникает при усиленных физических нагрузках или перепадах температур.
При возникновении боли необходимо обратиться к врачу для назначения УЗИ-обследования, чтобы выяснить глубину разрастания опухоли. Для уменьшения болевых ощущений нужно принимать препараты для обезболивания.
Медикаментозное лечение гемангиомы на губе
При небольших размерах сосудистой опухоли на губе без тенденции к росту, её можно лечить медикаментозно под наблюдением врача. Такое лечение производится с помощью инъекций, которые вводятся в тело опухоли, либо приёма гормонов и бета-блокаторов, подавляющих рост опухоли и сужающих кровеносные сосуды.
Для лечения у детей гемангиомы губы отдельных бета-блокаторов нет. Применяемые препараты (Пропранолол и Тимолол) оказывают сильное влияние на всю сердечно-сосудистую систему, поэтому использовать их нужно с осторожностью. Для детей при лечении гемангиомы обязательна госпитализация с постоянным контролем доктора.
Удаление гемангиомы на губе лазером
Самым комфортным, безопасным и эффективным средством удаления сосудистой опухоли на губе у взрослых и детей во всём мире признан лазер. Лазерный импульс при поглощении гемоглобином запаивает кровеносные сосуды, которые питают опухоль. Прекращение снабжения кровью гемангиомы на губе приводит к её уменьшению и постепенному исчезновению.
Лазерное удаление гемангиом не оставляет шрамов, как при хирургическом вмешательстве. Процедура удаления гемангиомы лазером проходит без боли и крови, поэтому не имеет негативных последствий в виде инфицирования и воспаления раны.
Клиника Delete для удаления гемангиомы губы у взрослых использует уникальный сосудистый лазер Cynergy (США). Многократно протестированный за рубежом и в России ведущими специалистами-флебологами, этот лазер получил самые положительные отзывы от врачей и пациентов.
Благодаря одновременному использованию 2-х лазеров, аппарат Cynergy позволяет легко справляться с любой сосудистой патологией, независимо от её размера и глубины залегания повреждённых сосудов.
Устранение гемангиоимы губы путем термоабляции диодным лазером с длиной волны 810 нм
Г.Б. Любомирский, врач-стоматолог-терапевт, пародонтолог, стоматолог-хирург, к.м.н., ассистент кафедры терапевтической стоматологии ФГБОУ ВО ИГМА Минздрава РФ Заведующий стоматологическим отделением БУЗ ГП No 1 МЗ УР
Генеральный директор АНО дополнительного профессионального образования «Владимирский Центр Научно-Практической Стоматологии» (г. Владимир)
Резюме: Анализ литературных источников показал, что гемангиомы мягких тканей челюстно-лицевой области, и, в частности с локализацией на верхней или нижней губе, являются актуальной проблемой челюстно-лицевой хирургии, вызывая неподдельный интерес учёных и врачей относительно этиопатогенеза и клинико-морфологических особенностей строения. В нашей статье представлены результаты проведенных клинических исследований по симптоматике гемангиомы с локализацией на нижней губе. Данная клиническая статья показывает возможность применения диодного лазера с длиной волны 810 нм, как эффективного инструмента для проведения операции и представляет этапы проведения данной процедуры. Результаты собственных исследований сопоставлены с соответствующими данными литературных источников.
Ключевые слова: гемангиома слизистой, гемангиома губы, диодный лазер, термоабляция, эстетика губы
Введение
Анализ литературных источников показал, что в структуре всех новообразований человека 29% составляют доброкачественные опухоли и опухолеподобные образования мягких тканей лица и шеи. Особого внимания среди доброкачественных опухолей мягких тканей ЧЛО, несомненно, заслуживают гемангиомы, которые в 80% случаев локализуются именно на лице и голове.
В условиях современной стоматологии для лечения гемангиом имеется широкий арсенал методов хирургического и консервативного лечения. Для удаления гемангиом используют традиционные хирургические операции с применением скальпеля в процессе оперативного вмешательства, криодеструкцию, введение склерозирующих агентов (70% спирт, тромбовар, этоксисклерол, фибровейн), диатермокоагуляцию, буккитерапию (ультрамягкие рентгеновские лучи), близкофокусную рентгенотерапию, СВЧ-гипертермию, системное и местное введение кортикостероидных гормонов и пропранолола. Большое количество предлагаемых выше представленных методов удаления гемангиом имеют веские недостатки в виде рисков образования рубцовых осложнений и связанных с ними функциональных и косметических дефектов, что в полной мере не позволяют говорить об эффективном достижении результатов лечения данной серьезной патологии.
Достижения и разработки авторских протоколов в области лазерной стоматологии открыли новые возможности в лечении сосудистых аномалий. Современные диодные лазеры могут генерировать свет определенной длины волны в узкой части спектра, который будет соответствовать линии поглощения ряда важных хромофоров (меланин, гемоглобин, вода). Кроме того, современные стоматологические диодные лазеры позволяют подбирать оптимальную мощность излучения и регулировать длительность импульсов.
На основе изучения механизмов воздействия лазерного излучения на разные виды биологической ткани в зависимости от длины волны, мощности излучения и продолжительности импульса нами была использована методика селективного фототермолиза. Основа данного метода заключается в том, что, подбирая соответствующую мощность и длительность импульса лазерного излучения, можно добиться полноценного теплового повреждения ткани — мишени, подлежащей лечебному воздействию, сводя к минимуму тепловое повреждение окружающей здоровой ткани.
Внедрение метода селективной термоабляции патологических сосудистых образований, локализующихся на красной кайме губ, привело на наш взгляд к революционным изменениям в лечении данной патологии.
Описание клинического случая
В стоматологическое отделение БУЗ УР ГП No1 МЗ УР обратилась пациентка В. 45 лет, основные жалобы которой были направлены на эстетическую неудовлетворенность внешним видом нижней губы, на которой была слизистая гемангиома, и на рост этого образования.
Сбор анамнеза показал, что данная сосудистая опухоль появилась в возрасте 35 лет, но 6 месяцев назад стал наблюдаться выраженный рост образования, который доставляет пациенту болевые ощущения и дискомфорт при приеме пищи.
После проведения стандартного осмотра и консультации, пациент был направлен на УЗИ нижней губы (Рис.1), чтобы оценить глубину поражения, произвести мониторинг объема сосудистой сети, а также выбрать тактику проведения операции и определится с протоколом процедуры.
Рис.1. Результат ультразвукового исследования нижней губы
Анализ исходных данных повлек предложение произвести операцию термоабляции сосудистого новообразования диодным лазером Picasso (AMD Lasers (США)).
Рис. 2 — исходная клиническая ситуация. В центральной части красной каймы нижней губы плотное сосудистое новообразование с нечеткими границами, выступающее над поверхностью красной каймы. При пальпации новообразование контурируется на всем протяжении. Слизистая оболочка нижней губы с оральной стороны также изменена в цвете.
Рис.2. Исходная клиническая ситуация
Подготовка лазерного аппарата: на мощности 0,5 Вт, постоянного режима излучения (CW) произвели инициацию (на норме) сменного оптоволокна диаметра 400 мкм.
После проведения анестезии (инъекционный тип введения, инфильтрировали анестетиком под основание сосудистого новообразования) (Рис.3) была произведена маркировка контуров сосудистой гемангиомы контактно-лабильным способом. Мощность излучения 0,7 Вт, режим постоянный (CW). Маркировка новообразования проводится с целью полной визуализации сосудистой опухоли в процессе процедуры термоабляции, т.к. при работе с лазером сосуды спазмируются и контуры опухоли становятся смазанными, что в процессе может привести к повторному разрастанию гемангиомы. После маркировки на мощности 1,5 Вт, режим (СW), методика дистантная-лабиильная, производим денатурацию (визуальное равномерное побеление всей поверхности гемангиомы).
Рис. 3. Маркировка рабочего поля
Добившись побеления поверхности сосудистой опухоли, производим однократный прокол перпендикулярно расположенным к поверхности гемангиомы оптоволокном. Мощность излучения 1,3 Вт, режим (CW), инициированное на норме оптоволокно диаметром 400 мкм. Опираясь на данные УЗИ по глубине новообразования, начинаем работать внутри сосудистой гемангиомы (на всем ее протяжении) через единственный, сделанный первоначально прокол, разворачивая оптоволокно и равномерно выпаривая ткани на всей поверхности сосудистой опухоли (Рис.4). При возможном появлении кровотечения производим контактный гемостаз путем повышения мощности на 0,2 Вт от рабочего режима. В данном клиническом случае гемостаз проводили — 1,5 Вт, режим (СW).
Рис.4. Раневая поверхность после окончания процедуры термоабляции диодным лазером
После равномерной термоабляции мы нанесли на поверхность солкосерил дентальную адгезивную пасту. Пациенту дали рекомендации по домашнему уходу за раной и выписали нестероидный противовоспалительный препарат (НПВП) (Дексалгин® 25) на 3 дня.
Анализ результата операции на 3 сутки представлен на рисунке 5.
Рис. 5. Раневая поверхность на 3 сутки после проведения лазерной термоабляции
Пациенту в каждое посещение осуществлялась антисептическая обработки 3% перекисью водорода. С четвертого дня после операции назначен кератопластический препарат на весь период регенерации ткани, до полной эпителизации. Нами были назначены компрессы «АЕКОЛА» 2 раза в день по 15-20 мин. Результат операции на 5 сутки представлен на рисунке 6.
Рис. 6. Раневая поверхность на 5 сутки после проведения лазерной термоабляции
На 5 сутки поверхность, на которой проводили манипуляцию термоабляции, безболезненная, без следов воспаления в оперируемой области. Визуально небольшая корочка на нижней губе. Вид нижней губы на 10 сутки после операции представлен на рисунке 7.
Рис. 7. Раневая поверхность на 10 сутки после проведения лазерной термоабляции
На 10 сутки границы послеоперационной поверхности четко визуализируются. Нижняя губа при пальпации мягкая, податливая, безболезненная. Признаки воспаления отсутствуют. Вид нижней губы на 15 сутки после операции представлен на рисунке 8.
Рис. 8. Раневая поверхность на 15 сутки после проведения лазерной термоабляции
На 15 сутки после проведения лазерной термоабляции диодным лазером признаки воспаления отсутствуют, поверхность ровная, без корочки. Дискомфорта и болевых ощущений пациент не ощущает. Нижняя губа физиологической окраски. Результат операции на 21 сутки представлен на рисунке 9.
Рис. 9. Раневая поверхность на 21 сутки после проведения лазерной термоабляции
На 21 сутки после проведения лазерной термоабляции диодным лазером с длиной волны 810 нм нижняя губа физиологической окраски, без патологических изменений, рубца не наблюдается. Послеоперационная динамика через 6 месяцев представлена на рисунке 10.
Рис. 10. Вид нижней губы через 6 месяцев после операции
Через 6 месяцев после лазерной термоабляции диодным лазером Picasso (AMD Lasers (США)) с длиной волны 810 нм отрицательной динамики не наблюдается. Цвет и форма нижней губы не изменены.
Таким образом, использование диодного лазера с длиной волны 810 нм позволяет значительно улучшить эффективность лечения пациентов с сосудистой патологией наружной локализации. Возможность прицельного воздействия на патологический очаг без повреждения окружающей нормальной ткани открывает новые возможности в лечении сосудистой патологии кожи и слизистых оболочек с минимальным риском осложнений, создавая при этом хорошие эстетические результаты по сравнению с традиционными режущими инструментами.
Венозное озеро или гемангиома: как убрать лазером?
Венозное озеро — частая сосудистая патология, которая является разновидностью ангиом и возникает в результате значительного расширения сосудов.
Венозное озеро выглядит как папула темно-синего цвета, мягкая на ощупь, достигающая в диаметре нескольких миллиметров.
Рис. 1. Венозное озеро часто встречается на нижней губе
Венозные озера часто бывают множественными и обычно встречаются на:
- Ушных раковинах;
- Лице;
- Губах;
- Шее.
Чаще венозные озера появляются у лиц старшего возраста и пожилых.
Опасность венозного озера состоит в том, что даже небольшая травма его стенок может приводить к существенному и длительному кровотечению.
Рис. 2. Венозное озеро часто возникает в результате травмы нижней губы
При микроскопическом исследовании венозное озеро представляет собой капиллярную аневризму. Обычно в дерме удается обнаружить только один расширенный сосуд (вену или венулу), имеющий очень тонкие фиброзированные стенки и тонкую эндотелиальную выстилку. При тромбозе сосудов венозного озера может отмечаться его сильное сходство с меланомой, что отмечается многими специалистами.
Удаление венозного озера
Удаление венозного озера может проводиться несколькими способами:
- Удаление венозного озера скальпелем -угрожает кровотечением во время процедуры;
- Криохирургия и иссечение венозного озера электрокоагулятором отличаются большой травматичностью и высокой вероятностью разрушения прилегающих здоровых тканей;
- Лазерное удаление венозного озера следует признать самым эффективным.
Рис. 3. Этапы лазерного удаления венозного озера на губе
Венозное озеро на нижней губе
Венозное озеро часто встречается на нижней губе. Выглядит оно как безболезненный мягкий узелок темно-синего цвета.
Рис. 4. Венозное озеро на лице
Обычно такие венозные озера появляются у лиц, которым далеко за 40. Однако известны случаи появления венозного озера в раннем возрасте.
Нередко венозное озеро формируется в результате травмы нижней губы.
Рис. 5. Венозное озеро на верхней губе
Рис. 6. Венозное озеро на шее
Рис. 7. Дерматоскопия венозного озера
Удаление венозного озера лазером на нижней губе проводится в два этапа:
1 этап — проводится лазерная обработка венозного озера на низкой мощности в течение нескольких минут, что обеспечивает глубокое проникновение луча в ткани ангиомы и способствует закрытию просвета сосудов и сворачиванию крови.
2 этап — производится удаление стенок венозного озера и тромбов.
Удаление венозного озера проводится на лазерах двух типов:
- Nd:YAG laser,
- Diode laser.
Рис. 8. Венозное озеро под микроскопом
Рис. 9А. Венозное озеро до лазерного лечения
Рис. 9Б. Венозное озеро после лазерного лечения
Удаление венозного озера в Центре Лазерной Хирургии «АТЛАНТиК»
В Центре Лазерной Хирургии «АТЛАНТиК» проводится лазерное удаление венозных озер любой локализации.
В нашем распоряжении для этих целей имеется два типа лазеров: неодимовый и диодный.
Неодимовый лазер применяется для удаления венозного озера небольших размеров.
Если венозное озеро достигает 1 см в диаметре и имеет плотные стенки, то удаление его проводится диодным лазером.
Удаление венозного озера проводится под местной анестезией. В большинстве случаев под образование делается инъекция небольшого количества анестетика.
В процессе лазерного удаления венозного озера неприятных ощущений не возникает. Оба этапа лазерной обработки венозного озера проводятся за один сеанс.
Результаты лазерного лечения венозного озера хорошие и отличные, рубцовых деформаций при лазерном удалении не наблюдается.
- ЗАПИСАТЬСЯ НА ПРИЁМ
- ЗАДАТЬ ВОПРОС ONLINE
Лазерное удаление сосудов
Есть много причин, по которым может появляться сосудистая сеточка под кожей на лице — она может быть вызвана отягощенной наследственностью, вредными привычками, частыми нервными перенапряжениями, повышенными нагрузками. Устранить такой нюанс можно при помощи лазерного удаления сосудистых звездочек на лице.
Особенность метода состоит в том, что можно устранить дефекты без нарушения целостности кожи. При помощи лазера можно убрать сосудистые звездочки и пятна сосудистого происхождения, винные пятна.
Показания к удалению сосудов
Можно выделить несколько причин возникновения сосудистых звездочек. Дефекты, которые заметны на коже, могут быть вызваны заболеваниями сердечно-сосудистой системы и нарушением метаболизма, гормонального обмена, нехваткой витаминов и т.д.
Когда требуется провести лазерное удаление сосудов:
- Появились сосудистые звездочки, которые стали следствием расширения сосудов;
- На коже есть винные пятна и прочие периферические поражения;
- Сосуды просвечивают под кожей, заметна сеточка.
Манипуляцию рекомендуется отложить, если в предполагаемой зоне воздействия развиваются воспаления, пациент страдает инфекционными болезнями в острой стадии. Прием некоторых медикаментов может стать временным ограничением к выполнению терапии. Установить наличие показаний и ограничений к лазерному удалению сосудов на носу и других участках тела сможет специалист после осмотра и сбора анамнеза.
Как проходит удаление сосудов на лице?
Воздействие лазера осуществляется только на пораженный участок без задевания здоровых окружающих тканей. При помощи платформы DEKA можно навсегда устранить ряд косметологических недостатков.
В процессе воздействия кожа охлаждается при помощи специальной установки, что позволяет при лазерном удалении сосудов на лице и других участках тела полностью исключить риск возникновения ожогов и других неприятных последствий. Манипуляция является комфортной и безопасной для пациентов.
Процесс лазерного удаления сосудов в клинике Москвы не занимает много времени. Воздействие продолжается несколько минут — время обработки различается в зависимости от размера участка. Предварительно кожа очищается, после этого пациенту нужно надеть очки для защиты органов зрения. Специалист настраивает аппаратуру и проводит обработку, затем дает рекомендации по уходу и назначает повторный сеанс, если это требуется.
Плюс применения такого метода состоит в том, что результат можно оценить практически сразу. Пациенты хорошо переносят процедуру, исключено развитие побочных реакций. Уточнить цену лазерного удаления сосудистых звездочек на лице можно у наших специалистов — позвоните нам и мы ответим на все ваши вопросы.
Противопоказания к удалению сосудистых звездочек
Несмотря на безопасность и эффективность выполнения процедуры, есть некоторые ограничения к ее осуществлению. Не рекомендуется проводить удаление сосудистых звездочек в период беременности. Помимо этого, ограничением к терапии являются воспалительные процессы в предполагаемой зоне воздействия.
Нельзя осуществлять манипуляцию при наличии инфекционных заболеваний, при плохой свертываемости крови, аллергической реакции на что-либо в период записи на сеанс. Не следует проводить процедуру при наличии опухоли в зоне воздействия. Не всегда может быть проведена процедура, если венозные сосуды имеют большой диаметр.
Противопоказанием может стать венозная недостаточность, обострение хронических заболеваний. Определить возможность выполнения манипуляции с учетом состояния здоровья пациента сможет специалист после беседы с клиентом и проведения осмотра.
Лазерное удаление сосудов на аппарате DEKA AY
Данная лазерная система считается инновационной и наиболее безопасной в настоящее время. Она является многофункциональной и включает работу двух лазеров — александритового и неодимового.
Дефекты, связанные с сосудами, обрабатываются при помощи неодимового лазера. При помощи многофункциональной платформы можно устранить расширенные сосуды не только на лице, но и теле, убрать застойные красноватые пятна после акне, расширенные поры. Воздействие позволяет бороться с такими нюансами, как неравномерный тон лица, сосудистые сеточки и звездочки.
Плюс использования аппарата состоит в том, что есть возможность удалять сосуды различного диаметра на лице и теле, в том числе, в местах, которые плохо поддаются коррекции. К ним относят крылья носа, область под носом. Длина волны, составляющая 1064 нм, позволяет эффективно удалять сосуды вне зависимости от оттенка кожи и времени года.
Стоимость лазерного удаления сосудов
Уточнить стоимость лазерного удаления сосудистых образований, уточнить нюансы выполнения процедуры можно по телефону +7 (495) 125-06-13 или заполнив онлайн-форму на сайте. Администраторы сразу перезвонят и ответят на все интересующие вопросы.
.
Литература:
- Renouard, «Histoire de la medicine» (П., 1948).
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.
- Baas, «Geschichte d. Medicin».
- https://delete.ru/blog/stati/lechenie-gemangiomy-na-gube/.
- https://scvtech.ru/baza_znaniy/stat_i/lazernaya_stomatologiya/ustranenie-gemangioimy-guby-putem-termoablyatsii-diodnym-lazerom-s-dlinoi-volny-810-nm/.
- https://laser-surgery.biz/2019/07/23/venoznoe-ozero-ili-gemangioma-kak-ubrat-lazerom/.
- https://gemostaz.ru/uslugi/tsentr_kosmetologii/lazernaya_apparatnaya_kosmetologiya/lazernoe-udalenie-sosudov/.
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- Wise, «Review of the History of Medicine» (Л., 1967).
- Haeser, «Handbuch der Gesch. d. Medicin».